Многие родители сталкивались с таким заболеванием, как диатез у ребенка. Однако, далеко не все из них знают, что обычный диатез может привести к таким серьезным осложнениям, как развитие нейродермита.
Данное заболевание имеет хроническую форму течения, время от времени проявляясь у пациента на протяжении всей его жизни.
Периоды ремиссии чередуются с обострениями, которые возникают вследствие различного рода неблагоприятных факторов. Заболевание считается весьма распространенным, особенно, среди представителей младшего поколения.
Нейродермит у ребенка не заразен, не представляет опасности для окружающих, тем не менее, патология нуждается в своевременном лечении.
Как лечить пеленочный дерматит у грудничка? Узнайте об этом из нашей статьи.
Характеристика заболевания
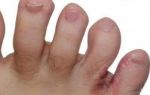
Нейродермит представляет собой одну из разновидностей дерматоза, которая носит нервно-аллергический характер. Недуг имеет ряд специфических симптомов, проявляется в виде воспалений на кожных покровах, элементов сыпи, имеющей ярко-красный оттенок.
Симптомы недуга возникают, непосредственно, после контакта организма ребенка с веществом-раздражителем.
Причины и провоцирующие факторы
Нейродермит относится к разряду аллергических заболеваний, следовательно, первопричиной появления его симптомов считается контакт организма с раздражающим веществом, вызывающим неадекватную реакцию иммунной системы. К числу таких веществ-аллергенов относят:
- Продукты питания. Нейродермит развивается не только после употребления продуктов с высокой степенью аллергенности, но и вследствие неправильного введения прикорма (например, если прикорм вводят слишком рано). У детей более старшего возраста симптомы недуга могут появиться вследствие частого переедания.
- Средства для ухода за ребенком и бытовая химия. Всевозможные гигиенические средства могут вызывать раздражение, появление сыпи и покраснений. То же самое касается и моющих средств, которые используются для стирки одежды ребенка. В редких случаях аллергическую реакцию могут вызывать даже гипоаллергенные средства.
- Аллергены, попадающие в организм через верхние дыхательные пути. К данной группе относят пыльцу растений, мельчайшие частички кожи домашних и уличных животных, домашнюю пыль. Опасность раздражителей данного вида состоит в том, что мелкие частицы оседают на мебели, коврах, игрушках ребенка, а значит, избавиться от них достаточно сложно.
- Некачественные материалы и ткани, из которых изготовлена одежда, игрушки, предметы обихода ребенка.
Часто причиной развития нейродермита становится наследственный фактор, а также различного рода заболевания (например, патологии органов пищеварительной системы, инфекционные и глистные заболевания).
Провоцирующими факторами, способствующими развитию нейродермита у ребенка, считаются:
- Стрессы, связанные, например, с резким изменением привычных условий обитания, при поступлении в школу, детский сад.
- Высокая температура воздуха. Известно, что в жаркую погоду симптомы нейродермита проявляются гораздо более интенсивно, однако, воздействие низких температур, хоть и в более редких случаях, но все же тоже может спровоцировать обострение.
- Одежда не по погоде. Родители, стремясь защитить кроху от переохлаждения и простудных заболеваний, часто слишком сильно укутывают его. Это приводит к повышенному потоотделению, а пот, как известно, способен раздражать нежную детскую кожу, провоцируя развитие аллергической реакции.
Классификация
В зависимости от места локализации кожных проявлений недуга, принято выделять следующие формы нейродермита у ребенка:
- ограниченный. Сыпь возникает на небольших участках кожных покровов;
- диффузный. Поражаются обширные участки кожи, чаще всего, лицо, шея, руки, область коленных или локтевых суставов;
- линейный. Сыпь возникает только в области конечностей;
- фолликулярный. Воспаляются участки кожи, имеющие волосяной покров;
- гипертрофический. Сыпь возникает в области паховой зоны;
- псориазиформный. Раздражение затрагивает область лица и волосистой части головы.
Кроме того, выделяют 2 самостоятельных разновидности недуга, такие как:
- атопический нейродермит — заболевание, причиной которого считается наследственный фактор. Патология имеет тяжелую форму течения, плохо поддается лечению;
- крапивница.
Симптомы и признаки
На развитие нейродермита у ребенка указывает появление следующих характерных признаков:
- Появление покраснений, раздраженных и воспаленных участков кожи с элементами сыпи.
- Сильный зуд, который доставляет ребенку значительный дискомфорт. С течением времени на месте высыпаний появляются характерные ранки — расчесы.
- Кожные покровы становятся более тонкими, сухими, обезвоженными. Сальные железы, расположенные в пораженных участках, постепенно отмирают, выработка кожного сала нарушается, что и приводит к сухости кожи.
- На коже ребенка появляются мокнущие раздраженные участки.
- Нередко нейродермит сопровождается появлением белого дермографизма (когда на коже ребенка, даже после незначительного механического воздействия, появляются белые полосы);
- На некоторых участках кожа становится более плотной, грубой, кожный рисунок — более отчетливым.
Диагностика
Для постановки диагноза врач проводит визуальный осмотр кожных покровов ребенка.
Кроме того, потребуется сдать общий анализ крови и анализ крови на содержание эозинофилов.
Данные исследования позволяют определить наличие воспалительного процесса в организме. Для более детального исследования назначают УЗИ кожи и подкожного слоя, для определения состояния кожных покровов, а также биопсию кожи для выявления аллергена.
Возможные осложнения
При развитии нейродермита нарушается целостность кожных покровов, а значит, увеличивается риск проникновения в организм патогенной микрофлоры. В зависимости от типа возбудителя, симптомы инфицирования и его последствия различны.
Наиболее опасным явлением считается проникновение вируса простого герпеса, в результате чего может развиться синдром Капоши — заболевание, отличающееся высокой степенью летальности.
При поражении организма грибковой инфекцией, на фоне нейродермита возникают и другие заболевания, такие как хейлит, паронихия. Достаточно редко развивается атопическая катаракта.
Методы лечения
Лечение нейродермита должно быть комплексным, то есть прием медикаментов, назначенных врачом, сочетается с соблюдением правил гигиенического ухода за ребенком, правильным рационом питания.
Важно вовремя устранить раздражающий фактор, оградить ребенка от контакта с аллергеном. Без этого лечение не даст должного результата.
Препараты и мази
Для лечения нейродермита в обязательном порядке используются системные (в виде таблеток или инъекций) лекарственные препараты.
Многие медикаментозные средства предназначены для лечения детей старшего возраста и взрослых, поэтому ребенку младше 3 лет назначать их не рекомендуется.
Используют следующие группы лекарственных препаратов:
- Успокоительные средства позволяют устранить зуд и связанное с этим беспокойство ребенка (раздражительность, бессонница).
- Антигистаминные средства снимают воспаление, боль, жжение и зуд пораженных участков кожи.
- Гормональные противовоспалительные препараты кортикостероидной группы назначают при тяжелом течении недуга.
- Витаминные препараты, иммуномодулирующие средства позволяют восстановить сниженный иммунитет, улучшить общее состояние ребенка.
- Мази для местного применения. Используют гормональные средства (при сильных кожных проявлениях), а также успокаивающие, охлаждающие мази, обладающие противовоспалительным, заживляющим эффектом (например, Бепантен).
Правила ухода
Для достижения положительного терапевтического эффекта при лечении нейродермита, родители должны соблюдать определенные правила ухода за ребенком:
- Прежде всего, малышу необходимо создать уютную и спокойную домашнюю обстановку, чтобы кроха чувствовал себя комфортно.
- Гигиенические процедуры необходимо осуществлять не реже 2 раз в день. Важно содержать в чистоте не только самого ребенка, его одежду и постельные принадлежности, но и игрушки, мебель, другие предметы, которые находятся в детской. Влажную уборку комнаты необходимо проводить ежедневно.
- Полезны солнечные ванны. УФ-лучи в ограниченном количестве благотворно влияют на состояние кожи, способствуют ее заживлению.
Средства народной медицины
Хорошим терапевтическим эффектом обладают проверенные временем народные рецепты. Однако, прежде чем использовать их, необходимо проконсультироваться с лечащим врачом.
- Отвар корня лопуха. 2 ст.л. сырья заливают стаканом кипятка, настаивают, остужают, процеживают. 50 мл. полученного отвара дают ребенку утром перед едой.
- Травяные компрессы. 3 ст.л. коры дуба, хвоща, мальвы заливают литром кипятка, нагревают на водяной бане. Когда отвар остынет, его процеживают, полученным средством пропитывают стерильную марлю, которую затем прикладывают к пораженным участкам кожи на 10 минут.
Соблюдение диеты
- Правильное диетическое питание — один из важнейших факторов успешного лечения нейродермита.
- В зависимости от возраста ребенка правила диеты могут быть различными.
- Так, для детей грудного возраста рекомендуется наладить грудное вскармливание, так как материнское молоко имеет оптимальный состав для ребенка (при условии, что кормящая мама не употребляет в пищу аллергенные продукты), а на искусственную смесь у некоторых детей может возникнуть аллергия.
При введении прикорма важно не только соблюдать установленные сроки и правила, но и отдавать предпочтение монокомпонентным продуктам. Лучше всего выбирать пюре из тыквы, яблок.
Для детей более старшего возраста рекомендуется ограничение потребления сладостей, цитрусовых, газированных напитков, красных фруктов, ягод.
Профилактика
Предотвращение развития нейродермита у ребенка заключается в соблюдении следующих профилактических правил:
- Правильное питание. Рацион ребенка должен быть сбалансирован, соответствовать возрасту малыша.
- Важно содержать в чистоте одежду ребенка, его постельные принадлежности, как можно чаще проводить влажную уборку в детской, несколько раз в день проветривать помещение.
- Одевать ребенка нужно в соответствии с погодой, чтобы не допускать чрезмерного потоотделения.
- Необходимо ежедневно очищать кожу ребенка, проводить гигиенические процедуры.
- Для детей, склонных к развитию аллергической реакции, рекомендуется ограничить контакт с домашними животными, растениями.
Нейродермит — заболевание нервно-аллергической природы, встречается среди детей довольно часто. Патология возникает при контакте ребенка с веществом-аллергеном, имеет свои характерные особенности.
Лечение носит комплексный характер, прием медикаментозных средств сочетается с использованием препаратов для наружного применения, соблюдением диеты. Так же важно обеспечить ребенку правильный уход.
Источник: https://pediatrio.ru/n/nejrodermit/u-rebenka-16.html
Причины нейродермита у ребенка и его лечение
Нейродермитом у детей называется хроническое дерматологическое заболевание, характеризующееся высыпаниями, кожным зудом, наличием корочек, утолщением кожи и нарушением ее пигментации. Эта патология имеет нервно-аллергическую природу и является разновидностью дерматоза. Синонимом является атопический дерматит.
Что собой представляет нейродермит?
Нейродермит – это заболевание, которое раньше всего проявляется у детей с гиперчувствительностью организма. У детей первого года жизни на эту патологию приходится до 80% всех случаев аллергии. Распространенность заболевания среди школьников достигает 20%. У детей младше 5 лет нейродермит встречается в 10-15% случаев. Чаще всего первые проявления болезни выявляются в раннем возрасте.
Заболевание трудно поддается лечению и часто становится причиной развития другой аллергической патологии (бронхиальной астмы, поллиноза, аллергического конъюнктивита, ринита).
Причины появления нейродермита у ребенка
К предрасполагающим факторам развития заболевания относятся:
- Генетическая предрасположенность. В основе развития нейродермита (атопического дерматита) лежит неадекватный иммунный ответ. В организме ребенка вырабатываются антитела (иммуноглобулины класса E), которые обусловливают аллергическую реакцию.
- Отягощенный семейный анамнез. Болезнь чаще обнаруживается у детей, чьи родители имеют аллергическую патологию.
- Мутации.
- Нарушение высшей нервной деятельности. Обострению нейродермита способствует стресс. На фоне него нарушается координация нервных процессов.
- Наличие экссудативно-катарального диатеза. Это аномалия конституции, при которой имеется склонность к лимфопролиферации, поражению кожи и нарушению иммунного ответа.
- Наличие другой аллергической патологии (конъюнктивита, астмы, сенной лихорадки, ринита).
- Хронические заболевания органов пищеварительного тракта (дискинезия, панкреатит, гастродуоденит).
- Патология ЛОР-органов (синусит, хронический тонзиллит).
- Ферментопатии.
- Контакт с аллергенами. Ими могут быть продукты питания, низкоадаптированные молочные смеси, пыль, клещи, шерсть животных, пыльца растений, пищевые добавки, средства по уходу за ребенком (примочки, присыпки, крема), средства бытовой химии (стиральный порошок), плесень, перхоть, медикаментозные средства и микробы. Они вызывают сенсибилизацию организма.
Нейродермит у младенцев
У грудничка нейродермит может быть вызван отказом матери от грудного вскармливания, неправильным (ранним) введением прикорма, перекармливанием ребенка, инфекционными заболеваниями, тяжелой беременностью (внутриутробной гипоксией, внутриутробной инфекцией, угрозой выкидыша).
Нейродермит у детей постарше
У детей более старшего возраста спровоцировать нейродермит могут вдыхание загрязненного воздуха, гельминтозы (энтеробиоз, аскаридоз), воспалительные заболевания желудка и кишечника (гастрит, энтероколит), дисбактериоз кишечника, психоэмоциональное напряжение, курение (включая пассивное), резкие изменения погодных условий.
Типы и формы детского нейродермита
В зависимости от возраста больных выделяют следующие формы заболевания:
- младенческую;
- детскую;
- подростковую.
В зависимости от величины зоны поражения кожи выделяют ограниченную (площадь поражения не более 5%), распространенную (5-15%) и диффузную (в процесс вовлекается большая часть кожных покровов ребенка) формы.
По характеру кожных изменений нейродермит подразделяется на фолликулярный (образуются остроконечные наросты), эритематозно-сквамозный (чешуйчатый), пруригинозный (почесуху), лихеноидный, белый (присутствуют зоны депигментации), гипертрофический (бородавчатый), псориазоподобный (имеются бляшки, как при псориазе), декальвирующий (поражается кожа головы, возможна алопеция) и линеарный (наблюдаются линейные полосы).
Также выделяют 4 стадии развития болезни:
- начальную;
- выраженную (разгара болезни);
- ремиссии (улучшения состояния);
- выздоровления (реконвалесценции).
Как диагностировать нейродермит?
Диагноз ставится детским аллергологом или дерматологом. Для его постановки потребуются:
- Опрос пациента (если ребенок умеет разговаривать) и его родителей.
- Внешний осмотр кожных покровов и видимых слизистых.
- Физикальный осмотр (выслушивание сердца и легких, пальпация, перкуссия).
- Изменение давления, подсчет пульса и частоты дыхания.
- Иммунологический анализ крови (выявление в крови иммуноглобулинов). Материалом для исследования является кровь из вены. По уровню IgE судят о степени тяжести болезни.
- Клинический анализ крови. Возможно повышение лейкоцитов, ускорение СОЭ и повышение эозинофилов.
- Иммунограмма. Выявляет снижение T-лимфоцитов, IgA, IgG и IgM.
- Биохимический анализ крови. По нему можно судить о состоянии печени и почек.
- Исследование кала.
- Паразитологические исследования.
- Общий анализ мочи.
- Аллергические пробы. Проводятся детям старше 4 лет. Могут потребоваться прик-тест, аппликационные накожные и капельные пробы, внутрикожные и скарификационные пробы.
- Исследование дермографизма.
- Бактериологический анализ мазка с кожи.
- Биопсия. Проводится для исключения злокачественной патологии.
- Психологическое обследование.
Как отличить от псориаза?
Псориазоподобную форму нейродермита нужно уметь отличать от псориаза. Последний чаще развивается у взрослых. При псориазе перед появлением очагов шелушения на коже образуются красные или розовые папулы.
Чешуйки при данной патологии могут быть крупными (при нейродермите они мелкие).
Локализация сыпи при псориазе – сгибательные поверхности конечностей, туловище и волосистая часть головы, а при нейродермите – лицо, волосистая часть головы и шея.
При псориазе чешуйки имеют серебристый цвет. Очаги высыпаний склонны к периферическому росту (часто образуются в местах травм, расчесов и потертостей). Для нейродермита это нехарактерно. Ценным отличительным признаком псориаза является наличие феноменов стеаринового пятна, терминальной пленки и кровяной росы (они определяются путем поскабливания шпателем по чешуйкам).
Симптомы и первые признаки
Первыми признаками заболевания являются эмоциональная неустойчивость, депрессия, нарушение сна, снижение работоспособности и успеваемости в школе, сужение круга интересов, быстрая утомляемость, кожный зуд и сухость кожи. Зуд усиливается при контакте с аллергенами и водой. Выражен он ярче по ночам.
Позже возникают следующие симптомы:
- Расчесы кожи. Появляются на фоне постоянного зуда.
- Шелушение кожи.
- Трещины. При сухости кожа повреждается.
- Наличие мокнутия. Возникает в результате повышения сосудистой проницаемости и выхода межклеточной жидкости наружу.
- Корочки. Образуются в участках мокнутия.
- Утолщение отдельных участков кожи (лихенификация).
- Депигментация (обесцвечивание кожи).
- Гиперпигментация (усиление пигментации).
- Наличие белого дермографизма. Свидетельствует о неадекватной реакции сосудов, преобладании симпатического отдела нервной системы и длительном сосудистом спазме.
- Папулезные (узелковые) высыпания. У детей они чаще всего локализуются в области складок, на лице, шее, паховой зоне и на волосистой части головы. Реже на теле детей появляются красные пятна, не возвышающиеся над здоровой кожей, и везикулы (пузырьки).
- Отечность и покраснение кожи.
- Эрозии. Вторичные морфологические элементы.
При диффузном нейродермите возможны круги под глазами, фолликулярный кератоз и снижение артериального давления. При тяжелом течении болезни развивается «атопическое лицо». Наблюдаются поредение бровей, бледность кожи, багрово-красный оттенок, синюшность и отечность век, шелушение, заеды в углах рта и усиление пигментации кожи вокруг глаз.
Способы лечения
Главными аспектами терапии нейродермита у детей являются:
- Исключение контакта с аллергенами.
- Соблюдение строгой диеты.
- Улучшение пищеварения и борьба с дисбактериозом.
- Применение местных (наружных) и системных медикаментозных средств.
- Нормализация режима дня и сна.
- Дозирование физических нагрузок.
- Улучшение психологической обстановки.
Главными задачами лечения являются устранение симптомов (покраснения, сыпи, зуда, отека тканей), десенсибилизация организма, уменьшение выраженности аллергической реакции и предупреждение осложнений.
Правила ухода
Родителям больных детей необходимо:
- Создать для своего ребенка спокойную обстановку.
- Проводить гигиенические процедуры не реже 2 раз в неделю. Полезны ванны и принятие душа.
- Содержать в чистоте одежду больного и квартиру (дом). Нужно ежедневно проводить влажную уборку в помещении без использования едких и сильно пахнущих веществ. Рекомендуется протирать не только горизонтальные поверхности, но и игрушки.
- Чаще менять постельное белье.
- Надевать на ребенка одежду только из натуральных (хлопчатобумажных) тканей.
- Обеспечить ребенку достаточную инсоляцию. Ультрафиолет способствует заживлению кожи.
- Протирать кожу местными средствами (мазями, кремами, гелями).
- Обеспечить ребенку достаточный для восстановления сон. Он важен для нормальной работы нервной системы. Спать нужно ложиться в 9-10 часов вечера, вставать – рано.
- Кормить детей грудного возраста только высокоадаптированными смесями или грудным молоком.
Медикаментозная терапия
В схему лечения нейродермита у детей могут включать следующие медикаменты:
- Антигистаминные препараты в форме таблеток и сиропов. Чаще всего назначаются Тавегил (с 6 лет), Эриус, Лордестин, Дезлоратадин, Лоратадин, Кларитин, Кларисенс, Зиртек, Зодак, Цетиризин. Блокаторы H1-гистаминовых рецепторов уменьшают отечность кожи, зуд и проявления кожной аллергии за счет подавления медиаторов воспаления (гистамина) и уменьшения миграции клеток в очаг воспаления. Детям младшего возраста (до 6 лет) лекарства назначают в форме сиропа.
- Кортикостероиды в форме мазей. Применяются Адвантан (крем, мазь и эмульсия), Комфодерм, Метилпреднизолона ацепонат, Локоид, Лоринден А (противопоказан новорожденным и детям грудного возраста), Акридерм, Белодерм.
- Успокоительные средства.
- Пробиотики и эубиотики (Линекс, Бифиформ, Хилак Форте, Ацилакт). Эти препараты нормализуют кишечную микрофлору и пищеварение.
- Энтеросорбенты (уголь активированный белый и черный, Полисорб МП, Полифепан, Энтеросгель). Данные препараты ускоряют очищение организма от токсических веществ и аллергенов. Дозировка зависит от веса больного ребенка. Многие энтеросорбенты противопоказаны при желудочно-кишечных кровотечениях, обострении заболеваний и атонии кишечника.
- Заживляющие средства (Бепантен, Пантодерм, Декспантенол).
- Биогенные стимуляторы (Апилак).
- Противовоспалительные средства (Элидел).
- Дополнительно нужно пить поливитамины. По показаниям назначаются иммуностимуляторы.
Физиотерапевтические мероприятия
При нейродермите полезны следующие физиопроцедуры:
- Криомассаж (воздействие на ткани холодным агентом). С этой целью используют жидкий азот или лед. Преимуществами криомассажа являются эффективность, безболезненность и быстрота.
- Диадинамотерапия (воздействие на ткани низкочастотным током).
- Магнитотерапия (воздействие импульсным или постоянным магнитным полем).
- Рефлексотерапия. Предполагает воздействие на рефлексогенные точки. Выделяют лазеропунктуру и электропунктуру.
- Фонофорез с кортикостероидами. Лекарственные препараты вводят в ткани с помощью ультразвука.
- Индуктотермия (применение электромагнитного поля высокой частоты).
- Гальванизация (воздействие постоянным током небольшого напряжения и постоянной силы).
- Электросонотерапия (введение пациента в сонное состояние посредством импульсного тока).
- Дарсонвализация (применение переменного тока высокого напряжения и небольшой силы).
Диета при нейродермите у детей
Диета при нейродермите предполагает:
- Исключение из рациона аллергенных продуктов (орехов, сыра, шоколада, сладостей, цитрусовых, меда, молока, рыбы, красных и оранжевых ягод).
- Употребление нежирных бульонов, пюре, каш, круп, нежирного мяса и овощей.
- Отказ от жареной и острой пищи.
- Исключение из меню кофе и газированных напитков.
- Уменьшение потребления соли.
Лечение народными средствами
При нейродермите помогают следующие народные средства:
- Настой на основе корня валерьяны, трехцветной фиалки, крапивы, ромашки, хвоща полевого и душицы. Для его приготовления берут 40 г растений и заливают 2 стаканами кипятка. Настаивают 1 час. Настой пьют 4 раза в день за полчаса до еды.
- Примочки на основе подорожника и тысячелистника.
- Мазь на основе ландыша, валерьяны, календулы и эвкалипта.
- Компрессы на основе моркови или картофеля.
- Настой на основе березовых почек. Для его получения нужно 20-30 г почек залить 700 мл кипятка и дать настояться 3 часа. Процеженный настой добавляют в ванну.
- Настой для ванны на основе ромашки аптечной, коры дуба и череды.
Возможные осложнения и прогноз
Последствиями нейродермита могут быть:
- снижение иммунитета и как следствие – частые вирусные и бактериальные инфекции;
- эритродермия Хилла;
- поражение органа зрения (катаракта);
- доброкачественное увеличение лимфатических узлов;
- присоединение бактериальной инфекции и нагноение кожи;
- астенический синдром;
- воспаление красной каймы губ;
- невротические расстройства;
- фолликулит (воспаление волосяных фолликулов);
- импетиго (поражение поверхностных слоев кожи стрептококками и стафилококками);
- фурункулез (нагноение и некроз волосяных фолликулов);
- гидраденит (гнойное воспаление потовых желез);
- присоединение грибковой инфекции;
- воспаление лимфатических сосудов;
- снижение веса;
- падение давления;
- ихтиоз.
Как избежать появления нейродермита у детей?
С целью профилактики нейродермита у ребенка нужно:
- исключить контакт с аллергенами;
- организовать для ребенка полноценное питание;
- нормализовать сон и режим дня;
- исключить стрессовые ситуации;
- повысить его двигательную активность;
- пить витамины;
- чаще гулять;
- своевременно лечить заболевания органов пищеварения, гельминтозы, патологию ЛОР-органов и ферментопатии.
Специфическая профилактика не разработана.
Источник: https://allergiya03.com/deti/neyrodermit.html
Главное о нейродермите у детей: основные причины, проявления, лечение
Нейродермит по-прежнему остается одним из пяти самых частых кожных заболеваний детского возраста. Поэтому чрезвычайно важно иметь полную информацию об этой болезни, ознакомившись с которой вы сможете не только уберечь своего ребенка от нейродермита, но и принять меры для того, чтоб вылечить его, если заболевание уже возникло.
Что собой представляет нейродермит?
Ключевые факторы, приводящие к развитию нейродермита
Существует версия, что склонность к этой болезни формируется у ребенка еще внутриутробно. При неправильном образе жизни, неконтролируемом приеме лекарств и употреблении алкоголя матерью, могут появляться некоторые дефекты иммунной системы плода.
Что в дальнейшем может привести к целому ряду аллергических заболеваний: атопический дерматит, аллергоз, нейродермит, бронхиальная астма и другие. После рождения на несовершенную иммунную систему ребенка могут неблагоприятно воздействовать различные аллергены: продукты питания, шерсть домашних животных, пыльца растений, пух и пыль.
Помимо этого, нередко поводом для старта заболевания становится сильный стресс, психоэмоциональная напряженность, постоянная физическая и психическая перегрузка организма.
Помимо основных причин, существует еще целый ряд факторов:
- Если у родителей есть аллергические заболевания на данный момент или же наблюдались в детском возрасте (наследственная предрасположенность);
- Различные глистные инвазии;
- Патологии нервной, пищеварительной системы;
- Иммунодефициты.
Классификация форм нейродермита у детей
Нейродермит у детей классифицируют в зависимости от места расположения поражений на коже. Выделяют следующие формы:
- Ограниченный нейродермит (поражение не распространяется, а находится только на определенном участке тела ребенка), более подробная информация здесь;
- Диффузный (в детском возрасте наиболее часто встречается именно эта форма. При ней поражаются руки, лицо, шея, локтевые или коленные суставы);
- Линейный (проявляется только на руках и ногах);
- Фолликулярный (эта форма локализуется на волосистой части головы);
- Псориазиформный (помимо поражений на местах, где растут волосы, появляются очаги на лице);
- Гипертрофический (поражения обнаруживаются в паху).
Признаки, свидетельствующие о начале нейродермита
Уже начиная с первых месяцев жизни, нейродермит может проявляться у детей. Мать может заметить появление мокнущих бледно-розовых или красных участков на теле. Кожа в этих местах становится очень тонкой и уязвимой.
У детей наблюдается также сильный зуд, поэтому появляются расчесы, корочки. Из-за зуда ребенок становится капризным, нервным и беспокойным, может плохо спать или отказываться от еды.
При появлении одного из этих симптомов у ребенка, необходимо срочно обратиться к врачу!
Как диагностировать нейродермит?
Нередко случается ситуация, когда можно спутать нейродермит с диатезом или псориазом. Ведь на начальной стадии, когда есть только лишь покраснение, участки поражения очень похожи на сыпь при аллергическом диатезе. А вот когда болезнь прогрессирует, то несложно перепутать нейродермит с псориазом, опять же из-за похожих элементов на коже.
Для того, чтоб исключить другие возможные кожные заболевания, необходимо обратиться к педиатру, а позже пройти обследование у детского дерматолога, который проведет дифференциальную диагностику, проведет необходимые кожные пробы и лабораторные исследования.
Основные отличия нейродермита и псориаза
При псориазе сыпь локализована на тех участках тела, которые соприкасаются с одеждой и часто поддаются трению. Нередко поражения находятся на внешней поверхности суставов.
Если у ребенка псориаз, то при удалении чешуек с кожи можно увидеть блестящую пленку, а при попытках снять ее будут появляться капли крови (симптом «кровяной росы»).
При нейродермите этих признаков нет и быть не может. Помимо кожных тестов, берут кровь на анализ. Нейродермит часто влечет за собой повышения количества эозинофилов – одного из вида лейкоцитов, которые выделяются в кровь именно при аллергических заболеваниях.
Наиболее эффективные методы лечения
К сожалению, нейродермит не поддается полному излечению, однако совместными усилиями доктора и мамы, можно добиться того, что заболевание не будет давать симптомов, а рецидивы будут недолгими и легкими по течению.
Медикаментозная терапия:
- Антигистаминные препараты;
- Тиосульфат натрия;
- Подсушивающие мази;
- Глюкокортикостероиды;
- Седативные лекарственные средства;
- Иммуностимуляторы;
- Гепатопротекторы;
- Ферментные препараты;
- Витамины;
- Минералы.
Если наблюдается затяжное течение нейродермита, которое осложнилось бактериальной или грибковой инфекцией, то необходимо срочное назначение антибиотиков или противомикозных препаратов соответственно.
Общие рекомендации:
- Устранение травмирующих факторов (благоприятная обстановка в семье, избежание стрессов и перегрузки организма);
- Соблюдение правил личной гигиены;
- Отказ от грубой и синтетической одежды;
- Ежедневная влажная уборка помещения, где живет ребенок;
- Исключение контакта с возможными аллергенами (с осторожностью стоит отнестись к домашним животным);
- Строгое соблюдение диеты и режима отдыха.
Особое внимание стоит обратить на питание ребенка, ведь именно употребление в пищу запрещенных продуктов влечет за собой обострение нейродермита.
Необходимо исключить из рациона все продукты, которые содержат красители и консерванты, а также жирное, жареное, копченое, острое, соки из магазина, фрукты красного и оранжевого цвета, сладкие газировки, шоколад, сладкую выпечку, конфеты, подробности в этой статье.
Чрезвычайно важно обогатить рацион ребенка полиненасыщенными жирными кислотами, которые содержатся в льняном, подсолнечном, соевом масле, авокадо, а также маргарине. С осторожностью можно ввести в рацион рыбу. Эти продукты нужны для построения клеточных мембран, а также для синтеза иммуноглобулинов, что важно для ребенка, который страдает нейродермитом.
Также используют физиотерапевтические процедуры: облучение УФ-лампами пораженных участков и применение травяных ванн (с отваром шалфея и дуба), рефлексотерапия, талассотерапия, магнитотерапия, гелиотерапия, селективная фототерапия, лечение диадинамическими токами. Эффективным методом предотвращения рецидивов является санаторное лечение, особенно у моря.
Прогноз течения заболевания
При своевременном обращении к специалисту, соблюдении его рекомендаций, отказе от вредных пищевых продуктов и при ведении здорового образа жизни около 85% пациентов, страдающих нейродермитом, могут жить спокойно и счастливо.
При этом заболевание никуда не исчезает, оно просто находится в стадии ремиссии. И если выбрать правильную тактику лечения, то ремиссия может длиться долгие годы, а ребенок не будет чувствовать неприятных симптомов.
Поскольку полностью излечить заболевание невозможно, то и следить за здоровьем нужно постоянно и на протяжении всей жизни.
Осложнения нейродермита
Если заниматься самолечением или вовсе не лечить нейродермит у детей, то возможно возникновение других аллергических заболеваний во взрослом возрасте (например, бронхиальной астмы).
Помимо этого, ребенок будет становится все более нервным и раздражительным, а поражения, даже если исчезают, оставляют следы на коже.
Ребенка мучает очень сильный зуд, а расчесывая кожу, он может занести инфекцию (грибковую или бактериальную), которая только усугубит положение вещей и может ухудшить состояние ребенка настолько, что ему будет необходима срочная госпитализация.
Как избежать появления нейродермита у детей
Нейродермит – это заболевание мультифакторное, чаще всего с наследственной предрасположенностью. Поэтому на 100% предотвратить его развитие просто невозможно, особенно если большинство членов семьи страдают аллергическими заболеваниями.
Единственная рекомендация, которую дают доктора по предотвращению появления нейродермита у детей – здоровое питание матери во время беременности, отказ от вредных привычек, также нельзя допускать стресс.
Касательно ребенка – стоит максимально ограждать его от различных провоцирующих факторов, которые были рассмотрены выше, нужно обеспечить правильное введение прикорма (если речь идет о грудном ребенке), отказаться от синтетической одежды, а в быту использовать только гипоаллергенные средства (мыло, порошок).
Подводя итоги, можно отметить, что нейродермит – это заболевание неприятное, однако, если делать все правильно и последовательно, то можно или вовсе избежать его проявлений, или свести их к минимуму.
Источник: https://KozhaExpert.ru/nejrodermit/u-detej
Нейродермит у детей: симптомы, лечение, фото заболевания
Патология отличается длительным течением, при этом происходит чередование острых периодов с временами относительного благополучия, когда основные симптомы заболевания исчезают.
Причины нейродермита у детей
Появление нейродермита связывают с несформировавшимся иммунитетом и неспособностью детского организма противостоять неблагоприятным факторам внешней среды. Предпосылки для дальнейшего развития кожных проблем формируются при закладке иммунной системы ребенка на стадии эмбрионального развития.
Еще одной причиной, способствующей появлению патологии, являются аллергические реакции на продукты питания.
Развитию таких состояний способствует неправильное пищевое поведение женщины во время беременности, употребление ею высокоаллергенных продуктов, длительный прием лекарственных средств, вредные привычки.
Первые симптомы аллергии появляются у младенца через 2 месяца после рождения, а уже к 2-м годам обычный экссудативный диатез может перерасти в нейродермит.
Кроме этого, развитию нейродермита у детей способствуют некоторые провоцирующие факторы:
- Перенесенные ранее инфекционные заболевания
- Патологии внутренних органов (почек, печени)
- Нарушения работы пищеварительного тракта (дисбактериоз)
- Глистные инвазии
- Интоксикация организма
- Неправильное питание
- Нарушение режима дня
- Стрессовый фактор
У детей, склонных к аллергическим реакциям, появление симптомов нейродермита может спровоцировать контакт с шерстью животных, пыльца растений, некоторые продукты питания (молоко, мед, цитрусовые, сладости), лекарственные препараты и прочие аллергены.
Поэтому, при первых неблагополучных признаках и появлении у ребенка покраснений, высыпаний, раздражения кожных покровов, необходимо показать его педиатру для выявления причины неблагополучия и своевременного лечения. Терапию нейродермита у детей следует начинать как можно раньше, это поможет избежать развития осложнений и дальнейшего распространения нейродермита.
Виды нейродермита у детей
Существует следующая классификация нейродермита:
- Ограниченный. Поражению подвергаются небольшие участки кожи, у детей эта разновидность заболевания встречается редко.
- Диффузный. Чаще всего диагностируется именно у детей. Очаги поражения локализуются на лице, груди, сгибах конечностей, шее, спине.
- Фолликулярный. Поражает участки кожи, имеющие волосяные фолликулы. Для этой разновидности характерны высыпания в виде остроконечных папул.
- Линейный. Проявляется в виде зудящих красных полосок в области сгибов на руках и ногах.
- Псориазиформный. Очаги поражения локализуются на лице, шее и волосистой части головы, выглядят как красные уплотненные участки кожи, покрытые мелкими шелушащимися чешуйками.
- Гипертрофический. Местом поражения является паховая область.
Симптомы
Первые проявления нейродермита отмечаются у детей, начиная с 2-х летнего возраста. Чаще всего у малышей развивается диффузная форма заболевания, она может сочетаеться с аллергическим ринитом или поллинозом.
Для диффузного нейродермита характерно появление на коже бледно-розовых зудящих узелков, которые склонны к слиянию и образованию сплошных зон инфильтрации. Очаги поражения локализуются на лице, шее, сгибах конечностей, в паховой области, на волосистой части головы.
Участки красной, воспаленной кожи не имеют четких границ, на их поверхности образуются сухие шелушащиеся чешуйки. Со временем кожа утолщается, становиться заметен выраженный кожный рисунок.
По периметру очагов поражения образуется зона гиперпигментации, размер которой достигает нескольких сантиметров.
Появление высыпаний сопровождается интенсивным кожным зудом, ребенок не может удержаться от расчесывания пораженных участков, в результате чего на сухой коже образуются трещинки и мокнущие эрозии, покрытые сухой корочкой.
При повреждениях кожи многократно возрастает риск присоединения вторичной инфекции или развития хронического фурункулеза.
Для нейродермита характерен симптом белого дермографизма (при слабом нажатии на кожу, остаются белые следы).
В результате непрекращающегося кожного зуда ребенок становится плаксивым и раздражительным, не спит по ночам, постоянно капризничает и быстро устает.
У него пропадает аппетит и может наблюдаться снижение массы тела и отставание в физическом развитии по сравнению со сверстниками.
Течение заболевания быстро становится хроническим, проявления нейродермита мучают ребенка годами, спокойные периоды сменяются обострениями, которые учащаются в холодное время года.
У детей, больных нейродерматозом, отмечается расстройства нервной системы, угнетенное состояние, слабость, раздражительность.
Нарушение сна из-за непрекращающегося зуда приводит к быстрой утомляемости, заторможенности, сложностям в обучении и адаптации в детских коллективах.
Заболевание ведет к нарушению функций надпочечников, что становится причиной снижения иммунитета и частых простудных заболеваний.
Что делать родителям при появлении симптомов дерматоза? Ни в коем случае не заниматься самолечением! Чем раньше вы обратитесь к врачу, тем легче будет справиться с болезнью и не допустить нежелательных осложнений.
Лечение нейродермита у детей
Важно оградить малыша от контакта с возможными раздражителями, вызывающими аллергические реакции (шерсть животных, цветочная пыльца, гигиенические средства) и скорректировать рацион ребенка таким образом, чтобы исключить употребление продуктов с высокой степенью аллергической активности.
Для ребенка необходимо установить правильный режим дня, предусматривающий пребывание на свежем воздухе, посильные физические нагрузки и полноценный сон. Это поможет предотвратить переутомление и успокоит нервную систему.
При тяжелых неврологических расстройствах маленьким пациентам назначают курс успокоительных препаратов. Для поддержания иммунитета и повышения защитных сил организма показан прием витаминно-минеральных комплексов.
Во время обострений рекомендуется принимать энтеросорбенты (Энтеросгель, Полипефан), помогающие выводить токсины из организма. Если имеются нарушения в работе пищеварительного тракта, назначают препараты для лечения дисбактериоза.
Чтобы справиться с мучительным зудом и уменьшить симптомы воспаления применяют антигистаминные средства 2 и 3 поколения, обладающие минимумом побочных эффектов. Это такие препараты, как Цетиризин, Лоратадин, Кларитин, Аллергодил.
В сложных случаях, при обширных поражениях и осложнениях в виде острых аллергических реакций врач назначит глюкокостероиды в таблетках или уколах (Преднизолон, Гидрокортизон, Дексаметазон).
Эти препараты быстро справляются с симптомами нейродермита, устраняют интенсивный зуд, раздражение, снимают воспаление. Применяют их короткими курсами, чтобы избежать развития побочных эффектов.
Если течение заболевания осложняется присоединением грибковой или бактериальной инфекции пациенту назначат курс антибиотиков или противогрибковых препаратов.
Местное лечение симптомов нейродермита основано на использовании разнообразных мазей, эмульсий, кремов, болтушек. Для устранения мокнутия рекомендуют препараты с подсушивающим действием (примочки с резорцином, цинковую мазь, крем Скидерм), для смягчения кожи хорошо подходит крем Гистан. Снять воспаление помогут мази и крема на основе дегтя, ихтиола, серы, для уменьшения зуда подходят крема Глутамол, Элидел. Прекрасными регенерирующими свойствами, помогающими заживлять и восстанавливать кожный покров, обладают препараты Пантенол и Бепантен. В тяжелых случаях лечащий врач может назначить гормональные мази короткими курсами (Локоид, Лоринден, Адвантан, Элоком).
Источник: http://netderm.ru/neyrodermit-u-detey/