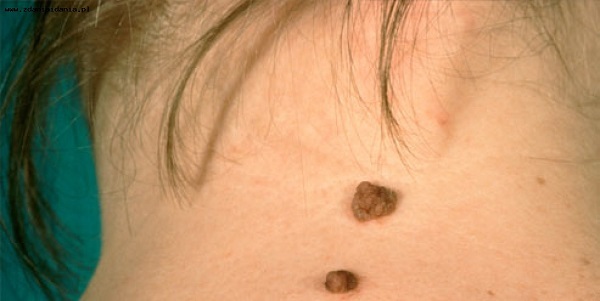
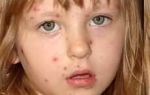
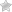Бородавчатый невус представляет собой опухоль, состоящую из ороговевших бугорков. Внешне он напоминает цветную капусту. Поверхность неровная, бугристая, цвет — телесный, серый или буроватый. Распространенность — 1 случай заболеваемости на 1000 людей.
Бородавчатый невус не относится к меланомоопасным, то есть риск его малигнизации невысок. Но это не значит, что такая выпуклая родинка не может переродиться вовсе. При наличии провоцирующих факторов она способна стать причиной развития рака кожи.
Отвечая на вопрос, чем опасен бородавчатый невус, стоит упомянуть его высокую чувствительность к механическому, химическому, термическому воздействию. Реакция на раздражитель — разрастание опухоли. Чем чаще она травмируется, тем больше увеличивается в размерах.
Родинку запрещено:
- чесать;
- царапать;
- срезать;
- прижигать;
- замораживать.
Помимо разрастания опухоли, эти действия увеличивают риск инфицирования, развития воспалительных процессов.
Причины возникновения
В структуре опухоли нет атипичных клеток. Отклонение заключается только в количестве нормальных тканей эпидермиса. По этой причине у этой выпуклой родинки есть другое название — кератиноцитический эпидермальный невус.
По мнению ряда исследователей, причиной появления бородавчатого невуса служат:
- генетическая предрасположенность;
- нарушения гормонального фона матери;
- неправильное формирование эпидермального слоя.
По данным:
82.5 — другим неуточненным аномалиям развития кожи.
Возможные осложнения
При игнорировании медицинских рекомендаций, регулярном травмировании или попытках самолечения родинка может стать причиной:
- плоскоклеточного рака кожи;
- бактериальной экземы;
- гнойничковых инфекций;
- разрушения ногтевых пластин.
Осложнение провоцирует ультрафиолетовое излучение, травмы, царапины и трение.
Повреждение кожи вокруг новообразования повышает риск развития воспалительных процессов, с их дальнейшим распространением на близлежащие области.
В большей степени это касается родинок, расположенных в подмышечных впадинах, в паху. Из-за присоединения инфекции опрелые поверхности приобретают специфический резкий запах.
Родинки, расположенные на открытых участках тела, доставляют пациенту серьезный психологический дискомфорт. Некоторые формы новообразования покрывают значительную площадь кожных покровов, поражают кисти, стопы, становятся причиной разрушения ногтей.
Разновидности бородавчатого невуса
Для классификации бородавчатых невусов применяется несколько критериев. Первый из них определяется формой и локализацией опухоли. По этому критерию выделяют невусы:
- латеральной части туловища — по форме напоминают английскую букву S;
- средней части туловища — имеют вертикальный, линейный характер;
- головы и туловища — форма широких поперечных полос.
По стадии развития эти родинки бывают следующими:
- Стадия образования. Пигментное пятно — небольшое, диаметром до 1 см. Цвет — коричневый или темно-бурый, реже телесный.
- Стадия ороговения. Образование становится более грубым на ощупь. Старые клетки нарастают на новые, из-за чего увеличивается высота нароста. Ороговение может сопровождаться легким зудом.
- Стадия разрастания. Размеры родинки увеличиваются: ее диаметр достигает 3-4 см, высота — 1 см. Форма становится более выпуклой и округлой, поверхность — бугристой.
Бородавчатые невусы бывают линейными и системными. Первый подвид — это одиночное новообразование, которое может появиться на любом участке тела или волосистой части головы. Линейный бородавчатый невус имеет небольшой размер — до 1 см в диаметре, четко очерченные края, темно-бордовый или темно-коричневый оттенок. На поверхности заметны множественные трещины; волосы отсутствуют.
Системные бородавчатые невусы встречаются реже, в 15-20% случаев. Они представляют собой скопление образований, расположенных близко друг к другу. Исследователи описывают их как «гирлянду» или «цепочку» из выпуклых родинок.
Системная форма может появиться на любом участке тела, но чаще всего образуется вдоль крупных кровеносных сосудов. Она отличается неоднородным окрасом, от светло-бежевого до темно-коричневого, даже черного оттенка.
Такое скопление имеет протяженность до 29 см, внутри плотное, упругое. С возрастом его поверхность становится все более зернистой, извилистой.
В медицине чаще всего используется иная классификация. Бородавчатые родинки выделяют в 4 группы — веррукозные, генерализованные, линейные односторонние, воспалительные линейные бородавчатые эпидермальные невусы. Рассмотрим их подробнее ниже.
Веррукозный
Представляет собой темно-коричневые или желтовато-коричневые бляшки небольшого размера, которые располагаются только на одном участке тела. Внешне напоминает скопление папилломатозных или плосковерхих бугорков. Редко поддается покраснению или воспалению.
При пальпации бородавчатый невус мягкий на ощупь. Поверхность — бархатистая, шершавая. Возле одного крупного новообразования может появиться несколько более мелких. При диагностике важно дифференцировать этот подвид родинок от себорейного кератоза, папилломатозного меланоцитарного невуса.
Воспалительный линейный эпидермальный
Линейный бородавчатый воспалительный эпидермальный невус представляет собой новообразование с воспалительным компонентом. Он относится к односторонним подтипам опухолей. Может располагаться на верхних, нижних конечностях, а также ягодицах.
Цвет линейного бородавчатого воспалительного эпидермального невуса — красный, в выраженными чешуйками на поверхности. Часто болезнь сопровождается зудом, дискомфортом в области поражения. По этой причине родинка может быть спутана с обычным псориазом, плоским или линейным лишаем.
Воспалительный компонент новообразования имеет приобретенный характер. Для точной постановки диагноза необходимо гистологическое исследование.
Линейный односторонний бородавчатый
Этот подвид характеризуется односторонним распространением, вовлечением больших областей кожных покровов. Он может образовываться на любом участке тела, но чаще встречается на ногах, руках, туловище. Внешне образование напоминает линейные разводы или пучки, расположенные вдоль линий Блашко, причем поражается не вся область, а отдельные ее участки.
Линейный односторонний бородавчатый невус может поражать половину тела пациента. В этом случае он разрастается до внушительных масштабов: покрывает кожные покровы, включая лицо, волосистую часть головы, шею, спину, конечности. Граница между здоровой и пораженной областью четко очерчена.
В детском возрасте линейный односторонний бородавчатый невус имеет светлую окраску и плоскую форму. По мере взросления он темнеет, приподнимается над поверхностью. Образования, расположенные в области кистей, стоп, сильнее подвержены ороговению, более жесткие на ощупь. Поверхность лишена волос, за исключением редких разновидностей с длинными тонкими волосами белесого цвета.
Генерализованный
Эта форма новообразования распространяется на кожу головы, туловища, конечностей с обеих сторон. Она располагается симметрично, вдоль линий Блашко. Наросты могут сливаться в одно большое скопление или располагаться на небольшом расстоянии друг от друга.
Эта форма бородавчатого невуса — одна из наиболее масштабных. Она доставляет пациенту серьезный эстетический и психологический дискомфорт.
Проявления бородавчатого невуса у детей
Бородавочный невус выявляется преимущественно при рождении. Случаи приобретенных новообразований редки. Они обусловлены развитием заметного гиперкератоза, приводящего к темной пигментации, разрыхлению поверхности кожи.
По мере взросления бородавчатая родинка растет пропорционально размерам тела; в зрелом возрасте темпы замедляются.
Если новообразование появилось при рождении, важно объяснить ребенку, что его нельзя травмировать, расчесывать, срезать. В противном случае родинка будет увеличиваться в размерах, воспаляться, болеть.
Лечение и удаление
Врожденный или приобретенный невус необходимо показать врачу сразу после его обнаружения. Он назначит гистологическое исследование для определения характера новообразования, постановки точного диагноза. Болезнь необходимо дифференцировать от себорейного кератоза, черного акантоза, красного лишая, папилломатоза.
Лечение заболевания зависит от его распространенности, гистологических характеристик, локализации и других факторов. Так как новообразование чаще всего не представляет прямой угрозы здоровью и жизни пациента, то срочная терапия необязательна. Цель лечения — остановить распространение болезни, улучшить вид кожи и устранить дискомфорт.
Медикаментозная терапия включает следующие методы:
- прием препарата «Аевит» и «Роаккутан» — для лечения распространенной формы заболевания;
- применение кортикостероидов — в виде мази или инъекций, уменьшающих воспаление и зуд;
- наложение компрессов на основе ретиноевой мази и салицилового вазелина;
- крем с кальципотриолом — для устранения сухости;
- подофиллин или 5-фторурацил — для подавления разрастания родинки в верхних слоях эпидермиса;
Местное лечение обеспечивает временный эффект: внешний вид новообразования улучшается, исчезает воспаление и зуд. Но после прекращения применения мази или крема кожа вернется к своему исходному состоянию.
Избавиться от ороговевшего слоя эпидермиса позволит только удаление бородавчатого невуса. Его выполняют несколькими методами:
- криодеструкцией;
- дермабразией;
- электрокоагуляцией;
- лазерным или радиоволновым методом;
- хирургическим иссечением.
Если образование будет удалено не полностью, то вероятен рецидив заболевания. Но и чрезмерное усердие опасно: оно может привести к появлению уродливых шрамов.
Особенности каждого из методов:
- Дермабразия затрагивает только поверхностные слои эпидермиса, не проникая в глубокие ткани. Метод применяется для устранения небольших плоских невусов. Высок риск рецидивов.
- Криодеструкция может привести к отекам, появлению белых или темных пятен на коже. Шрамы заживают долго. Метод подходит для родинок небольшого диаметра.
- Электрокоагуляция и радиоволновой метод применяются не менее широко. Но точность и глубину удаления контролировать при этом сложнее.
- Лазерное удаление родинки — наиболее предпочтительный вариант. Небольшие образования можно уничтожить за один сеанс, риск рецидивов минимален.
Хирургическое иссечение позволяет удалить пораженные ткани в глубоких слоях кожи. После него всегда остаются шрамы. Риск рецидива есть, но невысокий.
Народные методы
Народная медицина предлагает сомнительные способы лечения бородавчатых новообразований: прижигание соком ядовитых растений, термическое и химическое воздействие на нарост.
Мало того, что они неэффективны, так еще и опасны: провоцируют риск развития инфекций, повышают вероятность малигнизации опухоли.
Без врачебного обследования невозможно точно поставить диагноз, так как по внешним признакам родинка может напоминать другие дерматологические заболевания.
Методы народной медицины допустимо использовать только для лечения — ухода за пораженной кожей, предотвращении рецидивов. Но все их также нужно согласовывать с лечащим врачом.
Источник: https://beznarostov.ru/rodinki/borodavchatuy
Бородавчатый невус
За страшным и непонятным названием “бородавчатый невус” скрывается обычное родимое пятно, по форме напоминающее бородавку.
Главная опасность безобидной родинки в том, что она может перерасти в злокачественное новообразование.
Поэтому чтобы вовремя диагностировать, а также избавиться от бородавчатого невуса на начальных стадиях, потребуются определённые знания об этом недуге. Чем опасен и как выглядит на фото, рассмотрим далее.
О бородавчатом невусе
Бородавчатый невус — это доброкачественное образование, которое легко узнать по бугристой поверхности. Последняя своим внешним видом напоминает капустный кочан или гирлянду, покрытые трещинами и складками.
Заболевание ошибочно считается неопасным, так как в некоторых случаях родимые пятна вызывают серьезные осложнения, вплоть до развития раковой опухоли.
Поэтому необходимо знать, как правильно избавиться от неприятных наростов.
Аномалия эта является врожденной и проявляется практически сразу после рождения, но бывает диагностируется немногим позже.
- Сначала на коже ребенка можно заметить выпуклое образование. С возрастом оно темнеет, приобретает коричневую или желтоватую окраску, остается с человеком до конца жизни.
- Становится заметнее по мере взросления ребенка, и тоже увеличивается в размерах. Но в ширину он не разрастается, увеличение идет за счет роста площади эпителия, которую он занимает.
- Постепенно происходит ороговение его поверхности, невус увеличивается в высоту. Если верхний слой подвергался травмированию, можно заметить, что он подрос.
Веррукозный (ихтиозоформный, бородавчатый или кератотический) невус не относится к меланомоопасным образованиям и характеризуется средними поперечными (1 – 3 см) и выраженными продольными (до 10 см) размерами, слабой или умеренной пигментацией, возвышением над поверхностью кожи. Внешне как бы состоит из нескольких папилломатозных невусов, расположенных тесно друг к другу, сливающихся в единое образование. Некоторые образно называют веррукозный невус цветной капустой из-за его внешнего сходства.
????????⚕️ Считается, что невус неопасное разрастание на коже, но факты его перерождения в злокачественные новообразования зафиксированы и составляют до 10% от всех существующих случаев Появление воспалений и язв говорит о высокой вероятности перерождения его в злокачественную форму.
Причины возникновения
Почему образуется бородавчатый невус? Многие специалисты отмечают, что практически все такие образования, в том числе те, которые появились с возрастом, представляют собой врожденные пороки кожи. Согласно мнению ученых, нарушения, приводящие к развитию опухоли, возникают еще на эмбриональном уровне.
К основным факторам развития такого выступа относят:
- колебания половых гормонов (прогестинов и эстрогенов) у беременной женщины;
- инфекционные болезни мочеполовой системы у беременной;
- воздействие на организм беременной неблагоприятных факторов;
- генетические нарушения.
Все эти причины способны привести к нарушенному развитию меланобластов, то есть клеток, из которых в дальнейшем образуются меланоциты. Впоследствии они скапливаются в определенных частях кожи и преобразуются в невоциты. Последние отличаются от стандартных меланоцитов следующими особенностями:
- у них отсутствуют отростков, благодаря которым пигмент смог бы распространиться в другие клетки;
- бородавчатый невус диспластический хуже подчиняется регулирующим системам организма больного, однако, в отличие от клеток рака, он утратил эту способность не в полной мере.
Может ли перерасти в рак?
Эпидермальное родимое пятно крайне опасно, так как в 10% случаев перерождается в злокачественное новообразование. Малигнизация нароста часто происходит при постоянном повреждении дефекта, воспалении. (см. статью список опасных родинок)
Тревожными сигналами считаются следующие признаки:
- Резкое увеличение невуса.
- Дискомфорт при пальпации.
- Потемнение.
- Появление волосяного покрова на бородавке.
- Неровность контуров.
- Появление выделений из образования.
Даже при возникновении хотя бы одного из вышеперечисленных симптомов следует немедленно обратиться к онкологу.
???? Узнайте: как выглядит рак кожи
Разновидности бородавчатого невуса
Недуг может проявляться в виде локализованной (ограниченной) либо системной (веррукозной) форме.
Локализованная форма
Подавляющее большинство невусов проявляется именно в виде ограниченной формы. Данный тип имеет следующие особенности:
- Небольшой размер элементов (диаметр до 1 см).
- Проявление в виде отдельных либо близкорасположенных друг к другу, элементов.
- Чётко ограниченная зона образования.
- На ороговевшей поверхности невуса можно заметить множество небольших трещинок.
- Образование имеет темно-бордовый или тёмно-коричневый цвет. Достаточно редко встречаются бородавки светло-розового оттенка.
- На поражённом участке перестают расти волосы.
Системная форма
Встречается данная разновидность примерно в 15-20% случаев. Её основное отличие заключается в образовании “гирлянды” небольших бородавок. То есть элементы расположены близко друг к другу и как бы “тянутся” вдоль тела.
Помимо этого, системная форма выделяется следующими особенностями:
- Излюбленные места локализации и распространения – вдоль крупных сосудов. Но это не исключает появления на любом участке тела.
- Оттенок верхнего слоя неоднороден. Как правило, он варьируется от светло-коричневого до тёмно-коричневого или чёрного цвета.
- Протяжённость “гирлянды” может достигать 20 см.
- При пальпации ощущается плотная консистенция внутри.
- Каждое образование имеет зернистую и извилистую поверхность. С годами этот признак становится всё более выраженным.
Оба вида возвышаются над кожным покровом, в виду чего часто травмируются. Чем опасен данный невус? Бородавчатое образование считается одним из наиболее безопасных, перерождается оно довольно редко и при определенных факторах.
????????⚕️ Следует внимательно следить за состоянием родинки и отмечать подозрительные симптомы. Дополнительную опасность представляет возможность занесения инфекции в ранку, что спровоцирует воспалительный процесс.
Симптомы бородавчатого невуса + фото
Особенности:
- Веррукозный невус возвышается над поверхностью кожи на 1 – 2 см, крайне редко – больше. Представляет собой скопление множества папилломообразных выростов, тесно расположенных по отношению друг к другу или вовсе сливающихся в цельные бляшки. Обладает плотной, шероховатой и бугристой поверхностью.
- Цвет варьируется от светло-коричневого, почти телесного, до коричневого с тенденцией к потемнению. Появление новообразования возможно на любом участке тела. Наблюдаются как единичные, так и множественные образования различного окраса, размера и формы.
- Характерным является появление веррукозного невуса исключительно на одной половине тела (левой или правой). Может повторять ход крупных сосудисто-нервных пучков, особенно при локализации на конечностях.
- Рост кератотического невуса медленный. Несмотря на то, что в детском возрасте он практически не растет, возможно формирование новых невусов. Преобладает увеличение в продольных, нежели в поперечных размерах.
- Веррукозный невус не вызывает никаких дискомфортных ощущений, не приводит к появлению зуда, боли (при отсутствии инфицирования), не мешает движениям, но способен создавать выраженный косметический дефект, особенно при локализации в области лица, открытых участков тела.
Чем опасен?
Если линейные родинки расположены в зоне повышенного травматизма, например, на голове, то их советуют удалять после достижения 2-летнего возраста. Наибольшую опасность составляет риск перерождения этого новообразования в меланому. Произойти это может при частом повреждении целостности невуса.
⛔ Иногда системная бородавчатая родинка может быть симптомом гидроцефалии, меланомы головного мозга и других заболеваний нервной системы. В этом случае ее лечение проводится под наблюдением не только дерматолога, но и невролога или онколога.
Диагностика
Человек без медицинского образования самостоятельно отличить веррукозный невус от похожих недугов не может. Выявить такое заболевание может только врач. Предварительный диагноз ставится уже после внешнего осмотра и расспрашивания пациента, но точный – только после проведения лабораторных исследований. Осматривая родинку, врач обращает внимание на следующие факторы:
- Цвет новообразования;
- Его размер;
- Область расположения родимого пятна;
- Его форму;
- Наличие или отсутствие на нем волосяного покрова.
К методам лабораторного анализа родинки относятся:
- Взятие мазка с поверхности родинки. Недостаток этого метода – травмирование новообразования, что может привести к перерождению родимого пятна в меланому. Но этот недостаток исключается при взятии мазка у той категории пациентов, у кого невус уже был поврежден до назначения процедуры. Именно им врачи чаще всего и назначают данный тип лабораторного анализа.
- Люминесцентная микроскопия. Эта процедура заключается в нанесении особой жидкости на поверхность невуса и дальнейшем осмотре родимого пятна под микроскопом. Этот вид лабораторного анализа родинки считается самым безопасным, ведь в ходе процедуры поверхность новообразования никак не повреждается и не травмируется.
- Компьютерная томография новообразования. Внутренности невуса исследуются с помощью рентгеновских лучей, на основании полученного и ставится диагноз.
- Анализ крови на онкомаркеры. Кровь исследуется на наличие раковых частиц.
- Гистологическое исследование. Новообразование исследуется под микроскопом на предмет наличия раковых клеток. Этот метод лабораторного анализа невуса считается самым информативным, именно его обычно назначают врачи при подозрении на злокачественное перерождение родинки.
Лечение и удаление
Лечение бородавчатого невуса проводится путем удаления новообразования с применением таких методик, как:
- криодеструкция;
- электрокоагуляция;
- радиоволновое удаление;
- удаление при помощи лазера.
Выбор методики удаления во многом зависит от размера, формы и места расположения новообразования. Окончательное решение относительно методики лечения должен принимать только доктор.
Способы удаления бородавчатого невуса:
- Хирургическое иссечение. Самый известный и старый метод. Бородавчатую пежину вырезают при помощи скальпеля, ранку дезинфицируют, накладывают повязку. Негативной стороной данной методики является риск инфицирования раны, возможное образование рубцов после выздоровления.
- Радиоволновое удаление. Процесс проходит с применением тепла радиоволн. Использование данного способа позволяет провести удаление без кровотечения, омертвления тканей вокруг невуса, дополнительных повреждений. Радиоволны можно использовать на любой области тела, процедура не доставляет болезненных ощущений, продолжительность примерно двадцать минут. Осложнения практически не возникают.
- Использование лазера. Наиболее популярная и распространенная методика. Можно применять для удаления бородавчатого образования на лице. При данном лечении исключается возможность инфицирования. Ранка прижигается сразу после удаления, на месте операции остается корочка. Шрамы и рубцы после выздоровления не появляются.
- Криодеструкция. Бородавчатую кондилому удаляют при помощи азота низкой температуры. Боли во время операции не возникает, но результат не всегда получается с первого раза. Применяют для избавления от наростов небольшого размера.
- Электрокоагуляция. При данной терапии применяется высокочастотный ток. Процедура проводится под местным обезболиванием. На ранке образуется корочка, что исключает попадание бактерий внутрь.
Что советуют специалисты?
Не стоит забывать, что агрессивное разрастание веррукозными невусами может нести в себе злокачественный характер. Это говорит о том, что необходимо избегать какого-либо нагрева накожных наростов. Исходя из этого, специалисты советуют:
- отказаться от посещения бань и саун;
- в жаркую погоду не находиться длительное время на улице (с 11.00 до 16.00 – именно в данный промежуток времени самое большое воздействие ультрафиолета);
- максимально обезопасить себя от попадания на пораженную кожу прямых ультрафиолетовых лучей;
- было доказано, что крема от солнца никаким образом не дают защиту от появления раковой опухоли;
- отказаться от процедур в солярии для получения загара – это вредно.
Если вы заметили, что наросты поменяли свою форму или получили новый оттенок, то, не откладывая нужно обратиться к врачу. При своевременном профилактическом вылечивание, невус не будет нести злокачественный характер, а его нейтрализация с помощью современных методов позволит избавиться от дискомфорта.
⛔ Следует запомнить одно важно правило – самолечение может быть опасным для вашего здоровья. Извлекать новообразование каким-либо домашним методом способно спровоцировать воспалительные процессы, либо сильнейшее раздражение эпидермального покрова.
Как ухаживать за бородавочным невусом?
Если пациент не желает удалять с поверхности кожи такое новообразование, врачи советуют ему соблюдать в обращении с ним определенные правила. Вот самые важные из них:
- Больным следует избегать перенагрева родинки, посещения спа, бань и саун.
- Больные не должны принимать солнечные ванны в период с 11 до 16 часов дня.
- Больные должны избегать попадания на новообразование прямых солнечных лучей, а также загара в солярии.
- Перед началом приема любых гормональных препаратов больному обязательно нужно консультироваться с врачом.
Пациенты с веррукозным невусом должны регулярно проверять новообразования на предмет симптомов злокачественного перерождения родинки в меланому. К таковым относятся:
- Увеличение размеров невуса;
- Неприятные ощущение (боль, жжение, зуд и т.д.)
- Шелушение родинки;
- Изменение цвета родимого пятна;
- Изменение характера поверхности новообразования, появление на родинке трещин и волос.
- Размытие границ невуса;
- Появление выделений из родинки.
Профилактика осложнений
Невус может привести к образованию злокачественной опухоли. Однако можно предотвратить возникновение этого заболевания, если проводить грамотную профилактику, которая подразумевает под собой:
- исключение посещений саун и соляриев;
- в жаркую погоду нельзя быть на улице слишком долго;
- при изменении формы и цвета невуса сразу посетить доктора.
Пациенты, у которых диагностировано это заболевание, обязательно должны регулярно посещать дерматолога и онколога.
Источник: https://travmatolog.net/borodavchatyj-nevus/
Как выглядит бородавчатый невус и чем он опасен?
Невус – доброкачественное новообразование кожи, сформированное клетками кожи с избыточным содержанием меланина, а по-простому родимое пятно или родинка. Бородавчатый невус в данном случае значит всего лишь то, что по форме родинка напоминает бородавку.
Почему появляется бородавчатый невус
Медицина пока что не установила причины этого явления. С уверенностью можно сказать лишь только то, что важную роль в появлении бородавчатого (или веррукозного) невуса играет генетика. Чаще с этим заболеванием сталкиваются женщины.
Родинки обычно формируются еще на внутриутробном этапе развития ребенка и дают знать о себе еще в раннем возрасте (99.5% случаев), очень редко с проблемой в лице появления нового родимого пятна сталкиваются взрослые.
И если новая родинка появилась у взрослого, то это, считают ученые, очень тревожный знак – велик риск перерождения новообразования в форму рака кожи меланому.
Если вам больше 18 лет, и у вас появилась новая родинка, все-таки стоит потратить время и сходить к врачу.
Как выглядит заболевание
Бородавочный невус по внешнему виду напоминает скопление на одном месте небольших бородавок. Родимое пятно такого типа представляет собой темную выпуклость на коже.
Его поверхность часто бугристая и характеризуется полным отсутствием волос. С течением времени такие родинки могут темнеть и увеличиваться, но только в высоту.
После травмирования невус может покрыться характерной темной коркой.
Разновидности бородавчатого невуса
Явление бородавчатого невуса подразделяется на 2 типа по степени распространения родинки:
- Локализованный невус. Поражен один узкий участок кожи. Для данного типа заболевания характерно наличие у родинки четких границ. Обычно диаметр новообразования не превышает 1 сантиметра, но бывают и исключения.
- Системный невус. Поражен достаточно крупный участок кожи, родимое пятно по форме напоминает гирлянду. Новообразование располагается у нервных окончаний и крупных кровеносных сосудов.
Диагностика
Человек без медицинского образования самостоятельно отличить веррукозный невус от похожих недугов не может. Выявить такое заболевание может только врач. Предварительный диагноз ставится уже после внешнего осмотра и расспрашивания пациента, но точный – только после проведения лабораторных исследований. Осматривая родинку, врач обращает внимание на следующие факторы:
- Цвет новообразования;
- Его размер;
- Область расположения родимого пятна;
- Его форму;
- Наличие или отсутствие на нем волосяного покрова.
К методам лабораторного анализа родинки относятся:
- Взятие мазка с поверхности родинки. Недостаток этого метода – травмирование новообразования, что может привести к перерождению родимого пятна в меланому. Но этот недостаток исключается при взятии мазка у той категории пациентов, у кого невус уже был поврежден до назначения процедуры. Именно им врачи чаще всего и назначают данный тип лабораторного анализа.
- Люминесцентная микроскопия. Эта процедура заключается в нанесении особой жидкости на поверхность невуса и дальнейшем осмотре родимого пятна под микроскопом. Этот вид лабораторного анализа родинки считается самым безопасным, ведь в ходе процедуры поверхность новообразования никак не повреждается и не травмируется.
- Компьютерная томография новообразования. Внутренности невуса исследуются с помощью рентгеновских лучей, на основании полученного и ставится диагноз.
- Анализ крови на онкомаркеры. Кровь исследуется на наличие раковых частиц.
- Гистологическое исследование. Новообразование исследуется под микроскопом на предмет наличия раковых клеток. Этот метод лабораторного анализа невуса считается самым информативным, именно его обычно назначают врачи при подозрении на злокачественное перерождение родинки.
Лечение недуга
Врачи обычно советуют новообразования такого типа удалять. Это связано с тем, что по своей природе бородавочные невусы часто подвергаются травмированию, а это связано с риском злокачественного перерождения невуса в меланому. Удалить такую родинку могут только в больнице. Существуют разные методы удаления бородавчатого невуса, вот некоторые из них:
- Лазерный метод. Используется обычно в тех случаях, когда пациент удаляет родинку по эстетическим соображениям. После процедуры на коже не остается никаких следов. Врач использует специальный аппарат, излучающий лазерные лучи, которые нагревают новообразование до сверхвысоких температур, после чего родинка начинает буквально слой за слоем испаряться.
- Хирургический метод. Хирургический метод – традиционный метод удаления невусов, но имеет недостатком то, что впоследствии на коже остаются рубцы. Этот способ не подходит пациентам, желающим удалить родинку по эстетическим соображениям.
- Радиоволновой метод. Самый безболезненный способ удаления невусов. Радиоволны срезают с кожи невус, не оставляя на ней рубцов. В этом радиоволновой метод схож с лазерным.
- Криодеструкция родинки. В ходе этой процедуры на родимое пятно воздействуют жидким азотом, охлажденным до температуры -196 градусов Цельсия. Под воздействием сверхнизких температур внутренние ткани новообразования разрушаются, в результате чего через некоторое время после операции родинка самостоятельно отваливается. К сожалению, этот способ оставляет на поверхности кожи очень некрасивые рубцы, так что он не рекомендуется желающим удалить невус с эстетическими целями.
- Электрокоагуляция. Это метод удаления невусов, бородавок и папиллом при помощи тока высокой частоты. К достоинствам данного метода относится то, что он очень быстрый – за сеанс электрокоагуляции можно удалить сразу несколько новообразований. Рубцы после данной процедуры образуются крайне редко.
Все перечисленные выше способы удаления бородавчатых невусов абсолютно безопасны и полностью одобрены международным медицинским сообществом.
Чем опасен бородавчатый невус?
Бородавчатый невус опасен прежде всего тем, что при некотором стечении обстоятельств тот может переродиться в форму рака кожи меланому.
Как ухаживать за бородавочным невусом?
Если пациент не желает удалять с поверхности кожи такое новообразование, врачи советуют ему соблюдать в обращении с ним определенные правила. Вот самые важные из них:
- Больным следует избегать перенагрева родинки, посещения спа, бань и саун.
- Больные не должны принимать солнечные ванны в период с 11 до 16 часов дня.
- Больные должны избегать попадания на новообразование прямых солнечных лучей, а также загара в солярии.
- Перед началом приема любых гормональных препаратов больному обязательно нужно консультироваться с врачом.
Пациенты с веррукозным невусом должны регулярно проверять новообразования на предмет симптомов злокачественного перерождения родинки в меланому. К таковым относятся:
- Увеличение размеров невуса;
- Неприятные ощущение в районе невуса (боль, жжение, зуд и т.д.)
- Шелушение родинки;
- Изменение цвета родимого пятна;
- Изменение характера поверхности новообразования, появление на родинке трещин и волос.
- Размытие границ невуса;
- Появление выделений из родинки.
Источник: https://kozhainfo.ru/borodavki/borodavchatyy-nevus
Бородавчатый невус (причины, опасность, фото, удаление)
Причины и особенности;
Разновидности на фото (веррукозный, односторонний линейный, генерализованный, воспаленный);
Диагностика;
Чем опасен;
Удаление (мазями и таблетками, методами в клинике).
Эпидермальный бородавчатый невус причины и особенности
Эпидермальный бородавчатый невус это опухоль типа гамартомы кожи, состоящая из ороговевших бугорков, которые часто объединяются в бляшки с различными клиническими проявлениями. То что она относится к гамартомам означает, что в процессе эмбрионального развития из-за каких-либо причин совершилась ошибка. И, теперь, ткани выглядят нет так, как положено.
В бородавчатом невусе присутствует нарушение только количества нормальных структур эпидермиса без каких-либо атипичных клеток — это и есть основная причина. Его так же называют кератиноцитический эпидермальный невус. Не стоит путать эту разновидность невуса с папилломатозным, имеющим совсем другое строение. Встречается у одного из 1000 людей.
Преимущественно, выявляется при рождении. Но, иногда, может быть обнаружен позже, когда развивается заметный гиперкератоз, что приводит к бородавчатой поверхности и темной окраске. Бородавчатый невус увеличивается пропорционально с ростом ребенка, но некоторые из них имеют тенденцию к минимальному расширению на соседние области кожи в более старшем возрасте.
Родинка существует в течение жизни, и, обычно, не вызывает субъективных жалоб или беспокойства. В большинстве случаев это единичное образование, иногда, может быть связано с различными отклонениями, являясь признаком синдрома эпидермальных невусов.
Бородавчатый невус повышает риск вторичных кожных злокачественных образований, то есть, может послужить причиной рака кожи.
Бородавчатый невус: разновидности и фото
Клинические разновидности эпидермального бородавчатого невуса были описаны благодаря рисунку распределения, распространенности и существованию воспалительного компонента.
Веррукозный бородавчатый невус
Веррукозный невус, в островном, располагается в единственном регионе тела, и размеры образования относительно маленькие. По виду типичные проявления данного подвида невуса это желтовато-коричневые или темно-коричневые бородавчатые бляшки, состоящие из сгруппированных плосковерхих или папилломатозных бугорков.
Покраснение и воспаление отсутствуют, или минимальны. Некоторые родинки мягкие и имеют бархатистую поверхность. Вокруг крупных наростов часто формируются множественные более мелкие бугорки (см. фото). Сходными по внешнему виду заболеваниями кожи является себорейный кератоз и папилломатозной меланоцитарный невус.
Односторонний линейный бородавчатый невус
Эпидермальный невус с односторонним распространением и вовлечением больших областей называют линейным односторонним бородавчатым невусом. Более распространен на туловище и конечностях.
Эта разновидность представлена, как линейные разводы на конечностях или как пучки на туловище благодаря распространению вдоль линий Блашко, как на фото ниже. Тем не менее эти разводы не всегда такие же длинные, как линии Блашко.
Обычно, поражаются только какие-то участки в пределах данных линий, чередующиеся с промежутками здоровой кожи. Иногда бородавчатый невус этой разновидности, поражает половину тела, переходя с волосистой части головы на лицо, шею в направлении спины, плеча, кисти и ноги.
Все части тела вовлекаются без перехода за среднюю линию спереди или сзади, таким образом, показывая линию строгого отделения от здоровой половины тела.
У детей этот линейный бородавчатый невус может быть плоским и светло окрашенным, но, в более поздний период детства, часто становится возвышающимся и более темным. Опухоли в области кистей и стоп, обычно, более ороговевшие. Поверхность бородавчатых невусов лишена волос. Тем не менее, существует отдельный редкий вариант линейного бородавчатого невуса, покрытый белыми тонкими и длинными волосами.
На фото бородавчатый невус наиболее распространенной линейной формы. Возможны более светлые и менее выпуклые варианты.
Односторонний бородавчатый невус на лице возле глаза захватывает сразу несколько линий Блашко.
Генерализованный бородавчатый невус покрывает широкие зоны туловища, конечностей и головы с обеих сторон. Поражения кожи расположены вдоль линий Блашко.
В большинстве, имеют симметричное распространение на обеих сторонах тела различной протяженности, типично, останавливаются строго на середине. Некоторые наросты сливаются.
Эта разновидность бородавчатого невуса одна из самых протяженных на коже и вызывает серьезные косметические и проблемы.
Воспаленный линейный эпидермальный бородавчатый невус
Это линейный эпидермальный бородавчатый невус с воспалительным компонентом. Этот подтип опухоли, типично, односторонний. В большинстве случаев встречается на конечностях и в нижней половине туловища, особенно, на ягодицах.
Он более красный, чешуйчатый и зудящий, чем классический бородавчатый невус. Таким образом, его могут ошибочно принять за линейный лишай, обычный псориаз или плоский лишай. Хотя, эти воспалительные дерматозы, в большинстве, приобретенные.
Иногда, различия в этих заболеваниях подтверждаются только гистологическим исследованием.
Воспаленный бородавчатый невус похож на множество других заболеваний кожи. Чаще других вариантов переходит в рак кожи.
Генерализованный бородавчатый невус сплошь покрывает кожу верхней половины тела. Склонность к формированию линий сохраняется.
Крупные односторонние или генерализованные бородавчатые невусы диагностируются клинически, по виду, проявлениям. Генерализованные ороговевающие поражения подобного рисунка с генерализованным бородавчатым невусом, иногда, наблюдаются на ранней стадии некоторых генетических заболеваний.
Гистологические характеристики бородавчатого невуса, такие, как акантоз, гиперкератоз, папилломатоз — не специфичны и распространены при любых клинических разновидностях. Здесь может быть внушительное сходство с себорейный кератозом, черным акантозом, и бородавчатым акрокератозом Хопфа.
Соотношение между клинической картиной и гистологией даёт нам диагноз.
Чем опасен бородавчатый невус?
Бородавчатый невус служат предраковым заболеванием, потенциально возможен переход в плоскоклеточный рак кожи, если его не лечить. Переходу в рак более подвержены постоянно воспаленные, травмируемые, подверженные загару образования.
Различные инфекции могут развиваться в пределах бородавчатого невуса, вроде бактериальной экземы и гнойничковых инфекций, возможно их распространение отсюда на соседние области. В первую очередь, этому способствуют царапины в области невуса.
В случае расположения в областях, подверженных трению, таких, как пах и подмышечных областях, становятся мягче, бородавчатые невусы легче становятся источником инфекции. Очаги на опрелых поверхностях за счет присоединения инфекции приобретают неприятный запах.
Расположение в видимых областях стесняет и огорчает пациента. Распространенные бородавчатые невусы могут покрывать большую часть тела. Родинки, расположенные на кистях и стопах вызывают разрушение ногтей.
Бородавчатый невус, удаление
Удаление бородавчатого невуса — это сложная задача. Разнообразные хирургические и лекарственные методики были опробованы, но не выявлено универсального средства.
Лечение, наиболее часто, направлено на лучшие косметические результаты, улучшение внешнего вида, облегчение дискомфорта.
Крупные повреждения могут потребовать многорежимных, многостадийных процедур, применяющихся в соответствии с определенным регионом на коже.
Местное и лекарственное лечение бородавчатого невуса
- Пациентам и врачам следует помнить, что местное применение различных мазей способно только улучшить внешний вид, удалив верхние слои эпидермиса. Однако, бородавчатый невус и все его проявления вновь возвращаются, как только применение мазей прекращается. Необходимо все же большее разрушение эпидермиса, которого можно достичь только медицинскими методиками.
- Местное применение кортикостероидов может быть в форме мазей или уколов, частично может слегка облегчить неприятные ощущения благодаря уменьшению воспаления и зуда.
- Мазь с изотретиноином (ретиноевая мазь) может так же, частично помочь. Этот видоизмененный витамин А способен улучшить дифференцировку клеток эпителия бородавчатого невуса, уменьшив негативные проявления.
- Кальципотриол в виде крема может снизить сухость, однако, его следует применять осторожно из-за возможных побочных эффектов. Подобным же эффектом может может обладать салициловая кислота. Подофиллин, 5-фторурацил так же эффективны, подавляя размножение клеток в верхних слоях эпидермиса. В некоторых случаях, это может привести к частичному удалению бородавчатого невуса.
- Применение видоизмененного витамина А (роаккутан) в таблетках полезно для лечения распространенных бородавчатых невусов, но требует пожизненного использования.
Бородавчатый невус, удаление в клинике
- Если бородавчатый невус небольшой — его стремятся удалить различными способами в клинике. При неполном поверхностном удалении возможен рецидив. При чрезмерном усердии возможны грубые шрамы. Для этих целей применяются хирургическое лечение, криодеструкция, электрокоагуляция, дермабразия, удаление лазером и радиоволновым методом.
- Хирургическое удаление всегда будет сопровождаться появлением шрамов. Так, как кожа этим методом удаляется на всю глубину. Другие методы способны снять только верхние слои эпидермиса, а глубже и не требуется. Однако, все равно сохраняется возможность появления рецидива через месяцы и годы.
- Дермабразия — это слишком поверхностный метод, приносит только временное облегчение, связан с очень высокой вероятностью рецидива. В случае слишком глубокой дермабразии возможны толстые рубцы.
- Криодеструкция сопровождается отеками, замедленным заживлением, возможны белые или темные пятна после процедуры. Однако, для небольших бородавчатых невусов — криодеструкция является хорошей альтернативой.
- Наиболее предпочтительно удаление бородавчатого невуса лазером. Современные аппараты позволяют контролировать глубину удаления. Маленькие наросты испаряются лазером за один сеанс. Для крупных образований кожи потребуется множество сеансов.
- Радиоволновым методом и электрокоагулятором так же возможно удалить бородавчатый невус, однако, глубину и точность контролировать гораздо труднее, чем лазером.
Источник: http://skinoncology.ru/nevus-kozhi/borodavchatyj-nevus
Веррукозный невус
Веррукозный невус — пигментное образование, представляющее собой возвышающееся над кожей бородавчатое разрастание. Веррукозный невус имеет бугристую поверхность, состоящую из отдельных долек (внешне напоминает цветную капусту); темную окраску. В отличие от меланомоопасных невусов, характеризуется медленным ростом, не склонен к изъязвлению и кровоточивости. Дифференцировать веррукозный невус от других новообразований кожи позволяет проведение дерматоскопии, биопсии и гистологического исследования. Удаление веррукозного невуса может производиться хирургическим путем, радиоволновым методом, с помощью электрокоагуляции, лазерной коагуляции, криодеструкции.
Веррукозный невус (бородавчатый, кератотический, ихтиозиформный) — это доброкачественное образование, состоящее из папилломатозно-бородавчатых разрастаний. Он может быть в различной степени пигментирован или иметь телесный цвет.
Располагаются такие невусы в разных участках тела или на лице, но чаще всего — на коже конечностей. Веррукозный невус является врожденным или возникает в раннем детстве. В дерматологии он причисляется к меланомонеопасным невусам папилломатозного типа.
Может иметь локализованную (ограниченную) форму в виде единичного образования с четкими границами или системную форму – в виде тянущейся гирлянды.
Веррукозный невус
Локализованная форма веррукозного невуса представляет собой выступающее над кожей новообразование величиной до 1 см, реже 2-4 см. Оно состоит из папилломатозных выростов кожи, плотно прилегающих друг к другу. Шероховатая и бугристая поверхность невуса делает его схожим с бородавкой.
Таких образований может быть несколько в разных частях тела. В детстве наблюдается незначительный рост и увеличение количества невусов. Причем рост невуса отмечается больше в высоту, чем в диаметре.
Во взрослом возрасте роста не происходит, а в у подростков увеличиваются только те невусы, которые имеют в своем составе апокриновые и потовые железы.
Системная форма веррукозного невуса чаще располагается на туловище по ходу сосудов и нервов и может иметь большую площадь. Характерно расположение невуса в пределах одной половины тела.
Системный невус состоит из множества ороговевших папилломатозных образований, отдельные скопления которых могут быть разделены небольшим участком неизмененной кожи. Образования такого невуса обычно имеют коричневую окраску.
Располагаясь линейно, они напоминают своим видом гирлянды.
Диагностика основана на визуальном изучении образования и данных анамнеза, свидетельствующих о его появлении в детском возрасте и отсутствии разрастания.
Для подтверждения диагноза проводят биопсию и гистологическое исследование, которое выявляет неравномерность зернистого слоя эпидермиса, наличие гиперкератоза, папилломатоз и акантоз.
Веррукозный невус дифференцируют от угревого невуса, бородавки обыкновенной, красного плоского лишая.
Хирургическое иссечение веррукозного невуса применяют при больших размерах образования и в ситуациях, когда необходимо его тщательное гистологическое изучение. Радиоволновое удаление невуса менее травматично. Но при большой величине образования на оставшуюся после его удаления рану приходится накладывать швы.
Послойное лазерное удаление невуса дает хороший косметический эффект, является абсолютно стерильным и бескровным методом. Однако оно не дает возможности гистологического исследования удаленного материала, поскольку в процессе удаления происходит выпаривание тканей. Удаление локализованных форм может быть проведено методом электрокоагуляции.
В лечении системных веррукозных невусов, занимающих значительную площадь, используют мази с витаминами Е и А, компрессы с салициловым вазелином. Возможна криодеструкция образований, но при этом требуются повторные проведения процедуры. Удаление невусов обычно не проводят у детей младше 2-х лет.
Прогноз благоприятный. Веррукозный невус обычно не разрастается и не трансформируется в меланому кожи. Однако ситуация может измениться при постоянном травмировании невуса. Хроническое травмирование способно дать толчок к разрастанию невуса и стать причиной его инфицирования.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_dermatologia/verrucous-nevus
Бородавчатый невус: чем опасен и как лечить веррукозное образование
Причины появления
Врожденная патология развивается по причине:
- генетической предрасположенности,
- нарушения формирования эпидермального слоя во внутриутробном периоде.
Патология обнаруживается уже в детском возрасте. Приобретенные бородавчатые пятна встречаются редко, локализуются в местах хронического травмирования кожи.
По МКБ-10 это заболевание имеет код Q82.5 – другие неуточненные аномалии развития кожи.
Симптомы
Выглядит бородавчатый невус как крупное родимое пятно с бугристой поверхностью. Он возвышается над кожей, цвет его – темно-коричневый или черный. Размеры образования бывают разными. Форма обычно овальная или круглая.
В классификации выделяют два типа кожного образования:
- линейный невус (обычно у ребенка),
- системное образование.
Линейный невус – это одно пятно маленького или большого размера. Располагаться оно может на любом участке кожного покрова, включая волосистую часть головы.
Системное образование – это цепочка идущих друг за другом бородавчатых пятен небольшого размера. Располагаются они на конечностях или туловище.
Кожное образование характеризуется медленным ростом. Оно не распространяется на другие участки кожи. При частом травмировании поверхность невуса может подвергаться ороговению.
Родинки считаются предраковыми состояниями, поскольку образованы они меланоцитами. Эти же клетки входят в состав злокачественной опухоли меланомы. В отличие от обычных родинок, бородавчатый невус не опасен в отношении озлокачествления. Но наблюдать за состоянием и ростом образования нужно.
Признаки атипичного перерождения:
- быстрое увеличение размеров пятна,
- ороговение веррукозного невуса,
- появление воспалительного ободка вокруг образования,
- кровоточивость поверхности кожного нароста.
При появлении подобных симптомов, особенно у ребенка, необходимо срочно обращаться за медицинской помощью.
Методы лечения
Медикаментозное лечение
Применяют следующие лекарственные средства:
- мази и кремы с содержанием кортикостероидов,
- ретиноевая мазь,
- таблетки Роаккутан.
Лекарственную терапию назначает врач. Попытки самостоятельного удаления невуса с помощью различных средств (Чистотел, Веррукацид) могут быть опасными.
Криодеструкция
Этот метод подразумевает удаление невуса с помощью жидкого азота. Методика безболезненная, не требует специальной подготовки. Можно проводить детям начиная с четырехлетнего возраста. Под воздействием низкой температуры происходит разрушение тканей родинки, на ее месте образуется корочка. Она отпадает примерно через три недели.
Лазерное удаление
Удаление веррукозной родинки с помощью лазера – наиболее щадящая методика. Она разрешена детям и беременным женщинам. Подходит для удаления небольших родинок. Лазер выжигает кожный нарост, после чего остается небольшая ранка, которая заживает в течение двух недель.
Хирургический метод
Применяется для удаления крупных родинок. Врач удаляет бородавку скальпелем, полностью вырезая ее из тканей. Благодаря этому существует возможность проведения гистологического исследования.
Электрокоагуляция
Проводится с помощью электротока высокой частоты. Под его влиянием ткань родинки расплавляется. На этом месте остается корочка, которая самостоятельно отпадает через две недели.
Бородавчатый невус нарушает внешний вид, но не перерождается в злокачественное новообразование и не угрожает здоровью человека.
Источник: https://fr-dc.ru/kozhnye-zabolevaniya/novoobrazovaniya/prichiny-simptomy-i-lechenie-borodavchatogo-nevusa